La Gonarthrose
Définition
La gonarthrose se définit comme l'atteinte cartilagineuse de l'articulation du genou.
Le cartilage, substance blanche, nacrée, parfaitement lisse, recouvre les extrémités osseuses afin d'éviter une interposition directe entre les structures osseuses. De consistance molle à la palpation, cette structure s'avère très résistante dans les conditions d'utilisation physiologique de l'articulation. La vascularisation du cartilage et les possibilités de régénérescence sont mauvaises expliquant que dès lors qu'une lésion est constituée, elle prendra un caractère définitif. Cette atteinte qui se traduira macroscopiquement par un aspect irrégulier, abrasif, mettra alors en péril la surface osseuse qui lui correspond lorsque le membre est en appui ( atteinte en miroir).
Par chance, la plus grande partie des lésions constatées sont très localisées et n'ont pas vocation à s'auto-agraver.
On peut découvrir tous les stades lésionnels depuis la lésion très superficielle correspondant à une simple fissuration du cartilage jusqu'à l'atteinte cartilagineuse majeure qui aura pour effet d'aboutir à une exposition, c'est-à-dire à une mise à nu du tissu osseux en regard de cette lésion.
Le terme d'arthrose englobe toute atteinte cartilagineuse quelle qu'en soit l'étendue et la profondeur.
L'expression symptomatique des lésions les plus superficielles est le plus souvent absente. En revanche, les atteintes cartilagineuses graves qui répondent à de véritables avulsions chondrales sur une surface parfois étendue auront constamment une traduction clinique. Les atteintes superficielles qui ont un retentissement fonctionnel relèvent du traitement médical. Des traitements chirurgicaux peuvent être proposés pour les atteintes arthrosiques sévères engendrant une gêne importante.
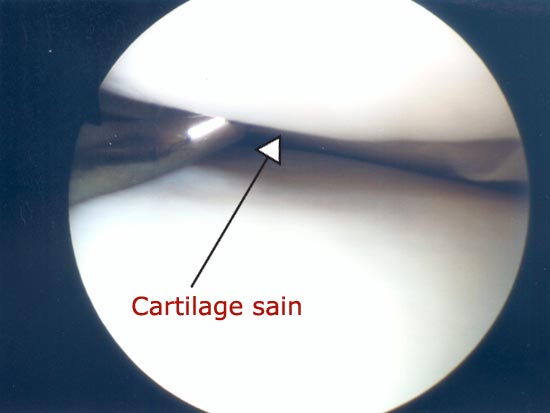
Vue endoscopique : cartilage sain
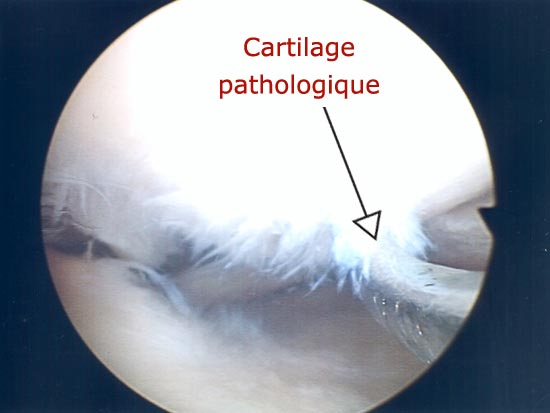
Vue endoscopique : cartilage pathologique
Anatomie du genou
Il est classique de définir trois espaces ou trois compartiments différents au niveau de l'articulation du genou.
Nous parlerons de compartiment interne correspondant au condyle fémoral et au plateau tibial interne, de compartiment externe correspondant au condyle latéral et au plateau tibial latéral externe et de compartiment fémoro-patellaire (espace situé entre la face profonde de la rotule et la partie antérieure de l'extrémité inférieure du fémur).
Lorsque l'atteinte cartilagineuse atteint un seul compartiment, nous utilisons le terme d'arthrose unicompartimentale. L'atteinte des trois compartiments correspondra à une arthrose tricompartimentale ou à une pangonarthrose.
Étiologie de la Gonarthrose
Les causes de l'apparition de lésions arthrosiques du genou sont multiples. Elles sont parfois associées expliquant la survenue de lésions dégénératives très invalidantes chez des patients encore jeunes et actifs.
- Lésions arthrosiques post-traumatiques :
Une fracture articulaire déplacée impliquera l'atteinte du cartilage en regard. Ce bouleversement chondral sera d'autant plus important que la lésion fracturaire est constituée de fragments multiples et de petite taille. Si une intervention chirurgicale a été mise en œuvre pour repositionner de façon parfaite les fragments lors du traumatisme initial, les capacités médiocres de cicatrisation du cartilage aboutiront à un tissu cartilagineux irrégulier au relief abrasif, propre à blesser le cartilage sain lui faisant face.
- Le morphotype en genu varum ou genu valgum : (Cf lésions ligamentaires du genou)
Un patient porteur d'un morphotype constitutionnel en genu varum sera exposé à une atteinte cartilagineuse du compartiment interne. .Ainsi, en position verticale et unipodale les contraintes mécaniques liées au poids du corps et à l'énergie cinétique seront plus importantes dans l'espace fémoro-tibial interne (médiale) que dans l'espace fémoro-tibial externe (latérale). A l'opposé, le patient porteur d'un genu valgum ( axe de la jambe orienté vers l'extérieur) et pour les mêmes raisons sollicitera davantage le compartiment latéral.
Dans les deux cas, la surcharge pondérale majore le potentiel arthrosique.
- Le syndrome de malposition ou de dysplasie fémoro-patellaire.
Le décalage externe de la rotule par rapport à la gorge trochléenne dans laquelle celle-ci se déplace crée des contraintes excessives sur la partie externe pouvant générer des lésions arthrosiques.
- Laxité ligamentaire chronique ( Cf chapitre des lésions ligamentairesdu genou).
Il a été expliqué les relations directes qui existent entre l'instabilité ligamentaire du genou, notamment par rupture du ligament croisé antérieur et la fréquence des lésions arthrosiques.
- Ostéonécrose et ostéochondrite du genou.
Ces pathologies, souvent d'origine vasculaire, localisées à un seul compartiment, peuvent être à l'origine de lésions arthrosiques, d'autant plus difficiles à traiter qu'elles surviennent volontiers chez des patients jeunes et sportifs.
- Chondromatose synoviale et autre pathologie dégénérative de la synoviale.
Ces maladies primitives de la synoviale, fort heureusement rares, en perturbant le métabolisme articulaire et chondral peuvent induire des gonarthroses précoces.
- La gonarthrose primitive.
Nous palerons de gonarthrose primitive lorsqu'aucune étiologie spécifique ne permet d'expliquer la survenue de lésion chondrale d'évolution parfois rapide chez un patient possédant un genou antérieurement sain. La notion d'une prédisposition familiale est parfois retrouvée. La gonarthrose primitive représente un pourcentage très important des lésions dégénératives aboutissant à un traitement chirurgical.
Signes cliniques de la Gonarthrose
L'interrogatoire permettra de retrouver le cas échéant , l'un des facteurs étiologiques énoncés dans le chapitre précédent avec les symptômes cliniques qui le caractérisent. Lorsque la gonarthrose est constituée, le diagnostic clinique est aisé.
La douleur constitue le principal symptôme. Elle répond à un rythme dit " mécanique". Assez importante lors du lever, elle peut s'atténuer après mise en activité de l'articulation pour reprendre de l'intensité à la fatigue. Elle évolue alors sous la forme d'une gêne douloureuse imposant progressivement une limitation des capacités physique avec réduction du périmètre de marche.
La douleur constituant l'un des facteurs déterminants dans la prise en charge chirurgicale, il convient d'en faire une appréciation rigoureuse en définissant sa fréquence, son intensité, la durée des crises, le caractère diurne exclusif ou permanent, le retentissement sur la qualité du sommeil.
Les craquements sont constants dès lors que les lésions cartilagineuses sont profondes. Ils s'expliquent par la mise en contact directe des pièces osseuses.
L'épanchement articulaire (hydarthrose) est constamment retrouvé dans les lésions arthrosiques évoluées. Le volume et donc la gêne liée à l'épanchement évoluent au rythme des contraintes physiques imposées à l'articulation.
La raideur articulaire est la conséquence de l'épanchement, mais surtout de l'altération des composants cartilagineux dont le rôle est d'assurer le glissement des pièces osseuses les unes par rapport aux autres avec des forces de frottement minimales. Chronologiquement, la raideur atteint la flexion. La limitation de l'extension correspond à des atteintes plus importantes et plus anciennes. La gêne fonctionnelle devient alors permanente puisqu'en position verticale le genou ne peut plus être mis en position d'hyperflexion ( recurvatum). Cette position dite "de verrouillage" correspond à la mise au repos de l'appareil musculaire de la cuisse. La raideur articulaire sera aggravée dans les cas de corps étrangers intra-articulaires associés.
L'instabilité articulaire est fréquemment constatée en cas de gonarthrose évoluée. Elle est souvent la conséquence de corps étrangers libres mobiles qui s'interposent en appui entre les extrémités osseuses. Cette instabilité est aussi la conséquence des distensions ligamentaires à l'origine de la gonarthrose. Les épisodes d'instabilité peuvent être majeurs s'accompagnant de chutes itératives facteur de lésions traumatiques à distance de la gonarthrose (col du fémur, cheville, épaule, poignet,…).
Dans les gonarthroses sévères le genou apparaît constamment déformé à l'examen locale, en raison de la raideur articulaire et de la prolifération sur les zones d'atteinte cartilagineuse, d'ostéophytes ("bec de perroquet"). Ces reliefs osseux sont facilement palpables notamment sur la face interne du genou.
Examen paraclinique de la Gonarthrose
Dans la majorité des cas, le diagnostic de gonarthrose est aisé. Il se suffit à l'examen clinique.
Le bilan radiologique a pour but de définir la profondeur des lésions, la localisation uni ou pluri compartimentale de ces dernières. Il permettra d'expliquer au patient de façon claire la pathologie dont il souffre. Enfin, le bilan radiologique standard est indispensable pour définir la stratégie thérapeutique chirurgicale.
L'examen IRM est utile au diagnostic de lésion débutante, parfois très douloureuse et échappant au bilan radiologique standard.
Évolution sans traitement de la Gonarthrose
Le traitement médical est efficace, aboutissant à la réduction importante de la douleur dans des lésions arthrosiques localisées et débutantes. Les modalités du traitement médical sont nombreuses. Citons parmi l'arsenal thérapeutique dont nous disposons, les antalgiques, les anti-inflammatoires, les décontracturants musculaires, la kinésithérapie, le thermalisme, la réduction de l'excès pondéral.
Avec ou sans traitement médical, l'arthrose du genou possède un génie évolutif à l'origine d'un retentissement fonctionnel entravant la qualité de la vie, incitant à envisager une solution chirurgicale. Cette solution aura pour objet d'améliorer la stabilité, le confort mais également de réduire la prise médicamenteuse chronique aux complications propres.
La gonarthrose sévère s'accompagne constamment d'une forte réduction du périmètre de marche (parfois le patient ne possède une autonomie que de quelques dizaines de mètres). Les douleurs sont constantes, retentissent sur la qualité du sommeil. La raideur articulaire en extension comme en flexion entrave la possibilité d'exécuter des gestes de la vie quotidienne ( toilette, habillement, conduite automobile,…).
La situation devient intolérable lorsque la marche avec boiterie nécessite l'utilisation de cannes ou lorsque l'instabilité articulaire est à l'origine de chutes répétées.
Le meilleur dépistage de la gonarthrose rend ce tableau clinique exceptionnel. Toutefois de telles évolutions peuvent encore être observées lorsque l'état général du patient n'est plus compatible avec un geste chirurgical réalisé dans les conditions de sécurité suffisantes.
Traitement chirurgical de la Gonarthrose
L'allongement de l'espérance de vie, l'amélioration des techniques chirurgicales participent à l'augmentation du nombre de patients qui peuvent bénéficier d'un traitement chirurgical. La sélection des patients justifiant une solution chirurgicale s'effectuera en fonction du retentissement dans la vie quotidienne, de l'âge, de l'état général, de la topographie et de la profondeur des lésions, de l'instabilité articulaire à la marche, de la rapidité d'aggravation des lésions arthrosiques.
Ce véritable "état des lieux" doit permettre de définir le meilleur moment pour une prise en charge chirurgicale dans le but d'optimiser le résultat de l'intervention et d'en minimiser les risques. Un patient fatigué par des douleurs permanentes, enraidi, sédentaire, bénéficiera d'un résultat fonctionnel moins favorable au prix d'une rééducation plus lourde comparativement au bénéfice que ce patient aurait pu retirer d'une intervention chirurgicale effectuée plus tôt.
La prise en charge chirurgicale de la gonarthrose peut répondre à un traitement conservateur ( ostéotomie de réaxation) ou à un traitement arthroplastique ( remplacement prothétique). Dans ce second cas l'arthroplastie peut intéresser un seul compartiment ( prothèse unicondylienne ) ou les trois compartiments du genou (prothèse tricompartimentale). Mentionnons qu'il existe des indications plus rares de prothèse de remplacement prothétique de l'espace compris entre la rotule et le fémur (prothèse fémoro-patellaire).
L'ostéotomie de réaxation tibiale du genou.
Le siège de la coupe osseuse peut intéresser rarement l'extrémité basse du fémur (genu valgum). Elle intéressera le plus souvent la partie haute du tibia ( genu varum). Dans cette seconde éventualité, la section osseuse est destinée à repositionner l'axe de la jambe vers l'extérieur dans le but de réduire les contraintes mécaniques entre le fémur et le tibia sur la partie interne du genou. L'indication optimale correspond à un patient jeune ayant des lésions arthrosiques modérées et localisées au seul compartiment interne. Le geste est extra-articulaire. La coupe osseuse est fixée par un dispositif permettant la reprise immédiate de la mobilité articulaire avec prise d'appui partielle pendant trois ou quatre semaines ( agrafes, plaque à compression). L'opération réduira les pressions donc les contraintes mécaniques au niveau de la zone atteinte par le processus dégénératif. L'arthrose s'en trouvera ralentie et le syndrome douloureux réduit (Cf photographie de radio pré et post-opératoire).
Il est habituel de laisser espérer au patient, lorsque l'indication est bien posée, une amélioration de 10 à 15 ans. Cette technique offre toujours la possibilité d'avoir recours ultérieurement à une arthroplastie du genou.
L'arthroplastie unicondylienne ( PUC interne ou latérale).
Le chirurgien dispose d'arthroplasties ( prothèses) adaptables à la reconstitution d'un seul compartiment du genou ( médiale ou latérale). L'intervention est proposée en cas de disparition des structures cartilagineuses localisées à un seul compartiment ou encore lorsqu'il existe au niveau du tissu osseux situé au contact du cartilage une nécrose osseuse ( ostéonécrose).
La prothèse unicompartimentale ou unicondylienne a pour principe de suppléer les zones cartilagineuses défaillantes par des composants compatibles et inertes dans la perspective de faire disparaître le contact osseux à l'origine du syndrome douloureux tout en conservant la mobilité articulaire. Ce type d'intervention qui épargne les deux autres compartiments du genou est compatible en cas de généralisation de l'arthrose avec l'implantation ultérieure d'une prothèse dite totale (prothèse tricompartimentale).
L'intervention s'effectuera par chirurgie mini-invasive ( Mini Invasive Surgery). Cette procédure moderne est rendue possible par une instrumentation adaptée permettant de réaliser de courtes incisions sur la face antérieure de l'articulation ( 10 cm).
La prothèse est conçue dans sa forme pour reproduire au mieux les conditions physiologiques de l'articulation du genou dans le domaine de la mobilité et de la stabilité. Les types d'implants disponibles lorsque la prise en charge s'effectue en dehors de toute raideur excessive permettent de redonner des amplitudes proches de celle observée sur un genou sain ( extension complète, flexion de 130°). La partie fémorale est constituée d'alliage métallique. La structure tibiale est composée de polyéthylène de haute densité, s'appuyant sur une embase métallique le plus souvent en titane. La prothèse pourra être soit, amarrée à l'os par une cimentation, soit implantée sans cimentation. Dans ce dernier cas, le revêtement qui entre en contact avec l'os, est constitué d'un "microbillage" compatible avec une réhabitation secondaire par le tissu osseux. Un revêtement d'hydroxy-apatite (structures micro-cristallines) qui se résorbera tout en stimulant la réhabitation osseuse de l'implant représente une modalité moderne d'ancrage sur l'os des prothèses non cimentées. La tendance actuelle est d'utiliser les prothèses sans cimentation pour une meilleure durabilité et ce d'autant que ce type de prothèses est volontiers utilisé chez des patients encore jeunes.
Le chirurgien dispose d'une instrumentation spécifique permettant de positionner au mieux les implants dans le but de réduire les contraintes mécaniques, d'optimiser la souplesse articulaire.
L'opération doit également permettre de restituer un axe satisfaisant de l'ensemble du membre inférieur afin d'harmoniser les contraintes entre le compartiment prothétique et le compartiment conservé.
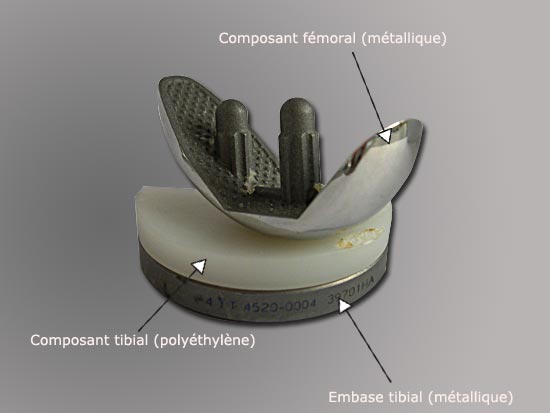
Photo : implant pour une arthroplastie unicondylienne (PUC interne ou latérale)
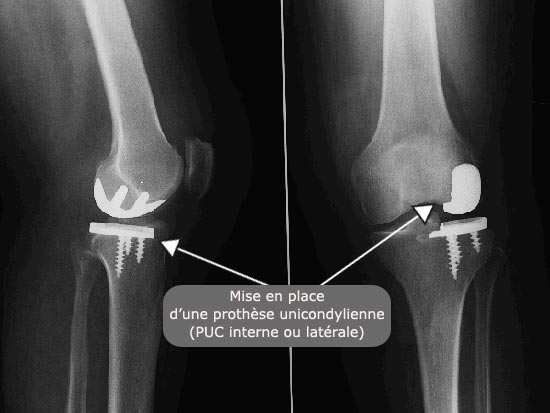
Radio : mise en place d'une prothèse unicondylienne
L'arthroplastie tricompartimentale ( prothèse totale).
Ce type d'implant est réservé aux patients qui souffrent de lésions arthrosiques intéressant les compartiments medial et latéral (pangonarthrose). Ces prothèses ont le triple objectif de suppléer au cartilage défectueux du genou, de rétablir l'axe physiologique du membre inférieur tout en faisant progresser la souplesse articulaire et la stabilité.
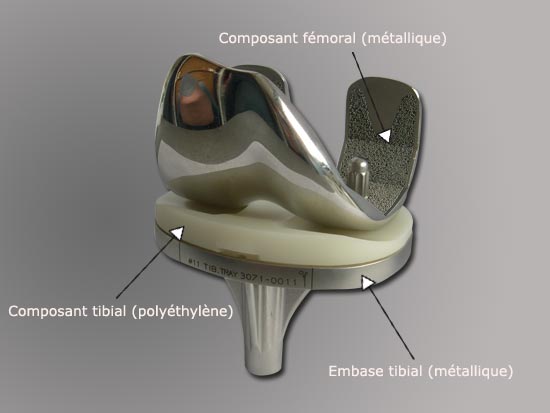
Photo : Implant pour une arthroplastie tricompartimentale (prothèse totale)
Disponible en version cimentée ou non cimentée, la tendance actuelle est de limiter l'utilisation du ciment afin d'améliorer la durée de vie de la prothèse. La partie fémorale est constituée d'alliage métallique complexe. La partie tibiale est réalisée en polyéthylène de haute densité, ce dernier s'appuyant le plus souvent sur une embase métallique insérée dans la partie haute du tibia. Cette embase peut être fixe ou mobile. Dans ce second cas, l'articulation du genou pourra être l'objet de mouvements de flexion-extension mais également de rotation du tibia par rapport au fémur améliorant le confort à la marche et la stabilité. La partie rotulienne est constituée de polyéthylène. Ce dernier est parfois fixé sur une embase métallique.
Le dessin des composants prothétiques est adapté à la récupération d'une souplesse maximale de 130° en flexion pour une extension complète. Ces opérations souvent conduites sur des genoux comportant de graves défaillances ligamentaires. Les implants sont également étudiés pour compenser les insuffisances ligamentaires dans les deux plans frontal et sagittal.
L'intervention est généralement un peu plus longue que pour l'arthroplastie unicondylienne mais les principes de cette dernière sont adaptables à l'arthroplastie tricompartimentale (chirurgie mini-invasive, reprise d'appui immédiate dans les suites, début de la rééducation avec recherche de la mobilité le lendemain de l'intervention).
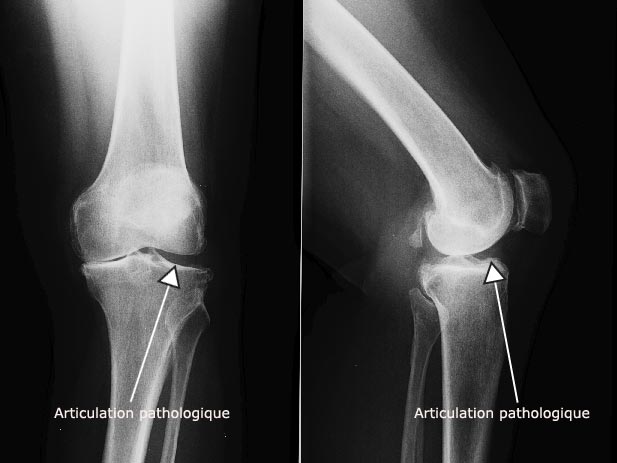
Radio : articulation pathologique
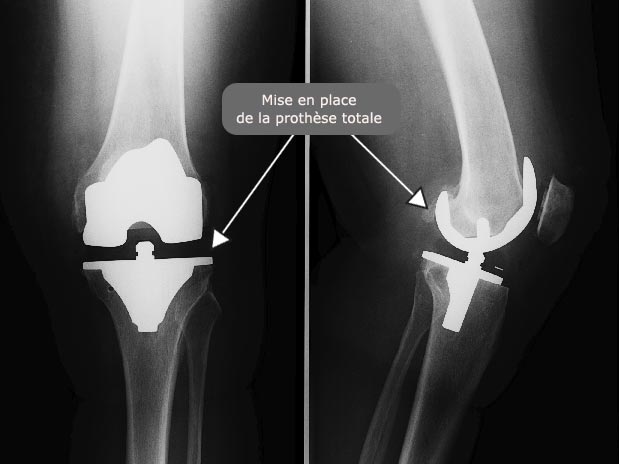
Radio : arthroplastie tricompartimentale (prothèse totale)
Ces interventions peuvent être conduites sous anesthésie générale ou sous anesthésie loco-régionale ( rachianesthésie). La consultation anesthésique pré-opératoire qui doit avoir lieu légalement plusieurs jours avant l'intervention permettra de définir pour chaque patient le type d'anesthésie la mieux adaptée.
L'introduction de la chirurgie mini-invasive, la possibilité d'effectuer ces interventions sans drainage post-opératoire contribuent à réduire de façon significative la durée d'hébergement dans cette chirurgie ( 4 à 8 jours). La prise en charge efficace de la douleur contribue à améliorer le résultat des interventions prothétiques autorisant une rééducation précoce et active nécessaire pour optimiser la souplesse articulaire finale.
Les méthodes de prise en charge de la douleur dépendent du type d'intervention, du patient et de ses antécédents, des habitudes de l'anesthésiste et du chirurgien. La consultation pré-anesthésique servira à expliciter au patient les modalités de prise en charge post-opératoire de la douleur.
Cimentée ou non cimentée les arthroplasties modernes sont compatibles dans la grande majorité des cas avec une mise en appui complète dès le lendemain de l'intervention sur le membre opéré. La déambulation sera sécurisée par des cannes anglaises. Certains chirurgiens préconisent l'utilisation pendant quelques jours d'une attelle amovible de genou, d'autres la déconseille.
La recherche de la flexion s'effectuera par une rééducation quotidienne et précoce, manuelle ou contrôlée par attelle électrique. La courbe de progression de flexion varie en fonction de nombreux facteurs. L'obtention d'une flexion de 90° au 4e jour post-opératoire représente une garantie quant à l'obtention de la flexion optimale définitive permise par les caractéristiques mécaniques de la prothèse ( 120 à 135°).
Beaucoup de chirurgiens ont intégré dans leur protocole de dépistage des éventuelles complications veineuses, la réalisation d'examen dopplerographique systématique afin d'adapter au mieux le traitement anticoagulant préventif. L'amélioration des conditions techniques de la chirurgie arthroplastique permet de diminuer le pourcentage de patients adressés en centre de rééducation à leur sortie de clinique.
Indisponibilité et réhabilitation
- L'incapacité temporaire totale varie de 2 à 4 mois en fonction de l'âge, du type d'intervention, des antécédents du genou, des conditions de rééducation.
- La bonne évolution correspond à une récupération de 80% des amplitudes définitives en 6 semaines, l'amplitude finale ne peut être définie qu'au 6e mois de l'intervention.
- La sensation de chaleur du genou opéré disparaît entre le 6e et le 12e mois.
- Le patient abandonne ses cannes anglaises entre la 3e et la 5e semaine.
- La rééducation quotidienne sera poursuivie au mieux au domicile du kinésithérapeute pendant une période de 2 à 3 mois.
- La conduite automobile peut intervenir au 30e jour de l'intervention.
- Le patient peut marcher sans se limiter.
- La pratique des sports non violents est autorisée. La bicyclette et la natation sont conseillées. Ces activités participent à la récupération musculaire du genou.
- Les anticoagulants sont arrêtés en moyenne au 30e jour post-opératoire.
Complications
Nous mentionnerons par ordre de gravité croissante les signes cliniques post-opératoires transitoires et banaux avant d'aborder les complications de la chirurgie prothétique du genou.
- Epanchement articulaire :
Constant pendant les premières semaines, il disparaît le plus souvent au 30e jour. Abondant, il peut retarder la récupération de la flexion. Il nécessitera parfois une ponction.
- Inflammation péri-articulaire :
L'inflammation avec élévation de la température cutanée du genou est habituelle, témoignant du processus de cicatrisation. Elle n'est pas synonyme d'infection, surtout si ce symptôme est isolé.
- Sensation "d'ankylose" du genou :
Il est habituel dans les premières semaines qui suivent l'intervention prothétique qu'après un arrêt prolongé, la reprise de la marche s'accompagne d'une sensation d'ankylose ou de perte de mobilité. Cette impression, lorsqu'elle est constatée, disparaît le plus souvent au 3e ou 4e mois post-opératoire.
- Raideur articulaire post-opératoire :
Les conditions techniques en ont réduit de façon importante la fréquence. L'appréciation objective de la raideur est toujours difficile. Elle dépend de l'état pré-opératoire du genou. Elle devient inquiétante lorsqu'après une phase de récupération normale des amplitudes il est constaté une régression du gain en extension ou en flexion.
Dans de rares cas, une mobilisation sous analgésie de l'articulation pourra être proposée afin d'éviter la constitution de processus adhérenciel intra-articulaire définitif.
- Le syndrome algo-neuro-dystrophique :
Il apparaît parfois de façon précoce, caractérisé par un genou chaud, hyperalgique. Il peut entraver de façon importante les conditions de rééducation, aboutissant à une raideur articulaire. Confirmée par des examens radiographiques et scintigraphiques, le syndrome algodystrophique nécessitera une prise en charge spécifique comportant une rééducation adaptée et éventuellement une hormono-thérapie en vue de rétablir le métabolisme de régulation de l'incorporation du calcium sur le tissu osseux.
- Les complications thrombo-emboliques :
Elles peuvent être observées dans toute chirurgie du membre inférieur. Elles seront dépistées et prévenues par la réalisation des examens dopplerographiques en post-opératoire. Le plus souvent, bénignes, elles peuvent altérer le résultat définitif en ralentissant la rééducation.
- Les complications infectieuses :
Deux tableaux cliniques peuvent être observées :
- L'arthrite septique post-opératoire précoce est heureusement exceptionnelle. La fiabilité des procédés de stérilisation, l'utilisation des dispositifs à usage unique, la pratique de voies d'abord courtes et l'abondance des rinçages per-opératoires ainsi que la meilleure préparation des patients sont autant de facteurs qui concourent à limiter les risques infectieux. La survenue d'une telle complication nécessite une identification du germe responsable, la mise en place d'un traitement antibiothérapique adapté au germe , et parfois une réintervention chirurgicale précoce.
- Les infections latentes : une prothèse implantée dans des conditions d'asepsie parfaite peut être le siège d'une contamination secondaire à partir d'un foyer situé à distance (angine, phlegmon, panari, infection dentaire,…).Qu'il s'agisse d'une greffe septique sur une prothèse initialement propre ou d'une infection latente initiale, la réintervention n'est pas obligatoire. L'antibiothérapie adaptée après identification du germe responsable peut aboutir à la guérison du patient. Une surveillance prolongée médicale et biologique sera indispensable.
- Le descellement prothétique.
Une surveillance radiologique systématique ou des douleurs chroniques peuvent révéler un descellement des implants vis-à-vis des structures osseuses. Un" liseré" de descellement peut apparaître radiologiquement. Le descellement peut intervenir en dehors d'une complication infectieuse ou être la conséquence d'une infection du site prothétique. Une réintervention chirurgicale sera le plus souvent nécessaire pour aboutir à la guérison.
- L'instabilité articulaire à la marche.
Dans les cas de grave destruction ligamentaire le genou peut s'avérer instable à la marche. Des modèles spécifiques de prothèses sont actuellement disponibles pour compenser l'insuffisance ligamentaire et améliorer le confort du patient ( prothèse à charnière, prothèse de reconstitution).
- Genou douloureux chronique :
Le patient a bénéficié d'une amélioration certaine suite à son intervention mais le genou demeure douloureux de façon chronique. Le bilan clinique et radiologique de surveillance n'est pas évocateur. Il convient de rechercher dans ces cas, soit un syndrome algodystrophique, soit une infection à bas bruit. Un faible pourcentage de genoux demeure douloureux sans raison apparente.
- Les intolérances aux matériaux implantés (nickel) : sont beaucoup plus exceptionnelles. Douleur, gonflement articulaire, aspect pseudo-inflammatoire peuvent constituer les symptômes d'appel de ce type d'intolérance aux matériaux implantés.
Résultats
Le nombre croissant d'implantations prothétiques effectué témoigne de l'efficacité du traitement chirurgical de la gonarthrose sévère.
Les résultats s'analysent en terme de confort pour le patient, mais également en terme de réduction des prises médicamenteuses ( antalgique, anti-inflammatoire) produits dont on ne peut sous estimer les risques propres.
Dans l'hypothèse d'une pathologie localisée à une seule articulation, l'arthroplastie aboutira à l'arrêt de la prise d'antalgique et d'anti-inflammatoire.
- Les amplitudes articulaires progressent en moyenne de 20% par rapport à la situation pré-opératoire. Ainsi, un genou qui possédait une flexion pré-opératoire de 90°, doit retrouver au terme de la rééducation, des amplitudes de 115 à 120°.
- La réduction de la douleur, le gain de stabilité objective du genou permettent d'améliorer les capacités de marche du patient et son autonomie (incidence positive sur le système cardio-vasculaire).
- La conduite automobile est le plus souvent possible au 30e jour de l'opération. Les sports non violents ( piscine, bicyclette, randonnée,…) sont autorisés dès le 2e mois post-opératoire. les activités physiques violentes sont déconseillées essentiellement en raison du risque de fracture sur prothèse.
- La suppression des douleurs chroniques ou insomniantes participera à l'amélioration de l'état psychologique du patient.




